Schedelbasischirurgie is een onderdeel van de neurochirurgie waarbij ingrepen worden uitgevoerd op letsels, meestal tumoren, die gelegen zijn ter hoogte van de basis van de schedel dus onderaan de hersenen. Deze plaats is moeilijk bereikbaar en daarom werden de meeste van deze tumoren in het verleden als inoperabel beschouwd.
Typische gezwellen van de schedelbasis zijn meningeomen, kraakbeentumoren, chordoma’s, neurinomen en dermoidtumoren.
Meestal wordt de diagnose gesteld door problemen met het gehoor zoals gehoorsverlies of oorsuizen, problemen met het zicht of door pijnklachten bijvoorbeeld in het aangezicht. Patiënten met schedelbasistumoren worden bijgevolg verwezen door meerdere specialismen zoals oogartsen, neurologen en neus-keel-oorartsen.
Van bij de diagnose van een letsel ter hoogte van de schedelbasis worden de verdere stappen besproken in ons schedelbasisteam dat bestaat uit een gespecialseerde radioloog, endocrinoloog, oncoloog, neus-keel-oorarts en neurochirurg.
In een eerste stap wordt bijkomende beeldvorming gemaakt via CT-scan, magneetscan en zo nodig bloedvatonderzoek waarbij de juiste ligging van het letsel en de verhouding tot de omgevende structuren duidelijk wordt.
In een volgende stap wordt op basis van deze gegevens de beste behandelingsoptie bepaald. Dit kan gaan van afwachtende houding over chirurgie tot radiotherapie.
In geval van ingreep zal de toegangsweg tot het letsel uitvoerig worden besproken. In de schedelbasischirurgie is deze toegangsweg uiterst belangrijk gezien de moeilijke bereikbaarheid van deze letsels. Door de samenwerking tussen de verschillende specialismen neus-keel-oor en neurochirurgie is vooral op dit vlak de laatste jaren grote vooruitgang geboekt. Deze ingrepen zijn vaak zeer langdurig en complex en worden in team uitgevoerd. Daarbij is ook gespecialiseerde anesthesie en postoperatieve opvang op intensieve zorgen uiterst belangrijk.
In de verdere postoperatieve fase is herstel met fysiotherapie en kinesitherapie vaak noodzakelijk.
Eventueel dient vervolgens nog bijkomende conventionele radiotherapie of stereotactische radiotherapie te worden uitgevoerd om langdurige controle van de letsels te bekomen. Dit gebeurt in overleg met de collega oncoloog/radiotherapeut.
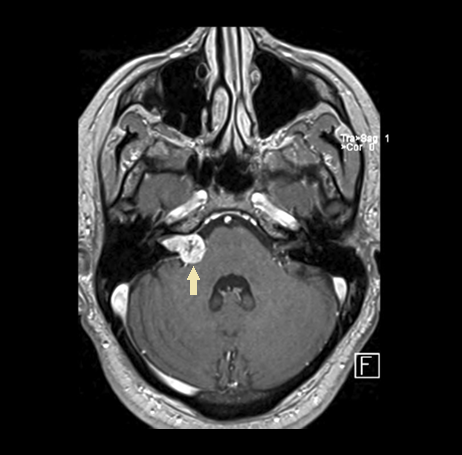
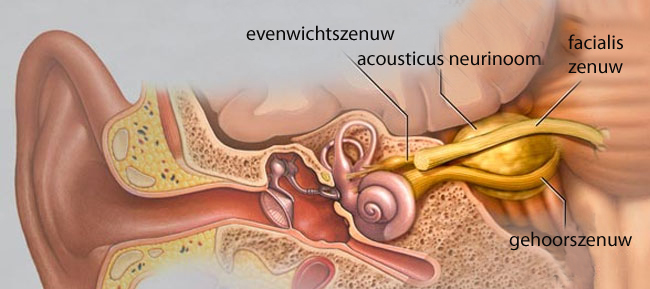
Een acousticus neurinoom - of met de meer wetenschappelijke term vestibularis schwannoma - is een goedaardige tumor die uitgaat van de cellen die de 8ste hersenzenuw, verantwoordelijk voor gehoor en evenwicht, omhullen. Wanneer deze tumoren beginnen te groeien, kunnen zij druk geven op deze en nabijgelegen zenuwen.
Aangezien dit type tumor uitgaat van de cellen rond de hersenzenuw die verantwoordelijk is voor gehoor en evenwicht, bestaat de voornaamste klacht uit gehoorsdaling of oorsuizen aan de zijde van de aangedane zenuw en meestal periodes van duizeligheid.
Wanneer de tumor groter wordt, kan dit ook druk veroorzaken op de nabijgelegen hersenzenuwen wat klachten van pijn of gevoelloosheid in het aangezicht of verlammingsverschijnselen (een hangende mondhoek of een oog dat niet goed sluit = facialisuitval) in de gelaatsspieren aan de aangedane zijde kan veroorzaken.
Soms kunnen deze tumoren, wanneer ze heel groot worden, ook storingen veroorzaken in de circulatie van het hersenvocht (hydrocefalie) of druk geven op de hersenstam.
Er zijn 3 verschillende behandelingsmogelijkheden voor een vestibularis schwannoma. Welke behandeling of combinatie van behandelingen gekozen wordt, is afhankelijk van de grootte en de ligging van de tumor, de zenuwen die erin betrokken zijn, de symptomen, de leeftijd en algemene gezondheidstoestand van de patiënt en wordt beslist in samenspraak met de patiënt.
Wait-and-scan: ofwel afwachten onder strikte, regelmatige opvolging op de schedelbasisraadpleging met MRI scans en audiologische onderzoeken.
Radiochirurgie: het selectief bestralen van de tumor welke niet weggenomen wordt, doch door straling wordt de groei van de tumor gestopt. Het gezwel kan in een aantal gevallen ook kleiner worden. De keuze bestaat tussen het eenmalig uitvoeren van de bestraling of de zogenaamde gefractioneerde behandeling, waarbij de bestraling verdeeld wordt over een aantal achtereenvolgende dagen, in plaats van één grote dosis op één dag. Over het algemeen wordt aangenomen dat de kans op complicaties kleiner is bij bestraling dan bij operaties. Daar staat tegenover dat de bestraling niet altijd effectief is en dat dan alsnog een operatie moet worden uitgevoerd. Meer uitleg over radiochirurgie is terug te vinden onder het hoofdstuk ‘Hersentumoren’.
Chirurgie: een resectie van een vestibularis schwannoma gebeurt op microchirurgische wijze (met micro instrumenten onder de operatiemicroscoop) en wordt steeds in team uitgevoerd door een neus-keel-oorarts en een neurochirurg. Verschillende toegangswegen zijn mogelijk, afhankelijk van de ligging en de grootte van het letsel, de gehoorsfunctie en de voorkeur van de chirurgen vanuit hun uitgebreide ervaring. De meest gebruikte benaderingen zijn de retrosigmoïdale toegang en de translabyrinthaire toegang.
Bij de retrosigmoidale toegang maakt de chirurg een boogvormige insnede een paar centimeter achter het oor. Daarna maakt hij een kleine opening in de schedel en het hersenvlies.
Na aflaten van het hersenvocht wordt een toegang verkregen tot het gebied waar de tumor zich bevindt. Eerst wordt de tumor van binnenuit uitgehold om nadien het kapsel voorzichtig vrij te maken van zijn omgeving. Met een zenuwstimulator wordt de ligging van de hersenzenuwen opgespoord omdat ze soms verborgen kunnen zijn achter de tumor. Met een microboor wordt dan de inwendige gehoorgang opengemaakt om de tumor volledig en veilig los te kunnen maken van de zenuwen. De evenwichtszenuw, waarvan de tumor uitgaat, wordt bij deze manipulatie bijna steeds verwijderd. Tijdens de ingreep wordt de werking van de hersenzenuwen continu in de gaten gehouden om hun functie zo goed mogelijk te vrijwaren. Wanneer de tumor verwijderd is, worden hersenvlies, botluik en huid weer gesloten.
De translabyrinthaire toegang wordt vooral gebruikt wanneer het gehoor voor de operatie al volledig weggevallen is of voor zeer grote tumoren.
De chirurg maakt een insnede achter het oor en maakt met de boor een toegang door het rotsbeen (mastoid) en het evenwichtsorgaan (labyrinth) tot aan de inwendige gehoorgang. De werkwijze is verder dezelfde als bij de retrosigmoïdale toegang: de tumor wordt eerst uitgehold en nadien wordt voorzichtig het kapsel losgemaakt van zijn omgeving. De hersenzenuwen worden gemonitord om hun functie zoveel mogelijk te vrijwaren. Gezien de toegang doorheen het binnenoor is het echter niet mogelijk om het gehoor te sparen. Vandaar dat deze benadering vooral gebruikt wordt wanneer voor de operatie het gehoor al weggevallen is. Soms wordt - in samenspraak met de patiënt en wanneer patiënt daarvoor in aanmerking komt - tijdens de ingreep meteen een elektrode of dummy geplaatst voor een later te plaatsen cochleair implantaat. Aan het eind van de ingreep wordt het botdefect opgevuld met vetweefsel van de buikwand.
Na de operatie wordt de patiënt 24u naar de intensive care gebracht voor observatie, nadien verblijft hij/zij op de afdeling neurochirurgie tot de wonde genezen is. De patient verblijft gemiddeld 5-6 dagen nadien op de gewone afdeling.
Meningeomen zijn goedaardige tumoren uitgaande van het hersenvlies. Het is de meest voorkomende hersentumor. Een meningeoom groeit vanuit het hersenvlies naar de hersenen toe en duwt de hersenen dus weg zonder echt in de hersenen te groeien. Vaak groeien deze tumoren uiterst langzaam zodat de hersenen geleidelijk aan worden verplaatst en deze tumoren soms enorme volumes kunnen aannemen alvorens diagnose. De schedelbasis is een typische plaats van voorkomen van meningeomen. Door de lokalisatie diep in de schedelbasis en dan nog vaak in nauw contact met de hersenstam en craniale zenuwen is de behandeling van dergelijk schedelbasis meningeoom uiterst moeilijk. De meest ideale behandeling van meningeomen is radicale chirurgie. Soms wordt afhankelijk van de omstandigheden (leeftijd, algemene medische toestand) een afwachtende houding voorgesteld of wordt radiotherapie gebruikt.
Binnen ons schedelbasisteam is een bijzondere expertise opgebouwd voor de behandeling van schedelbasis meningeomen. Op chirurgisch gebied bestaat het team uit een neurochirurg en NKO arts met specifieke opleiding en jarenlange ervaring in de specifieke operatieve benadering van deze tumoren waarbij gebruikt wordt gemaakt van de meest geavanceerde technieken zoals intra-operatieve monitoring, endoscopie enz.
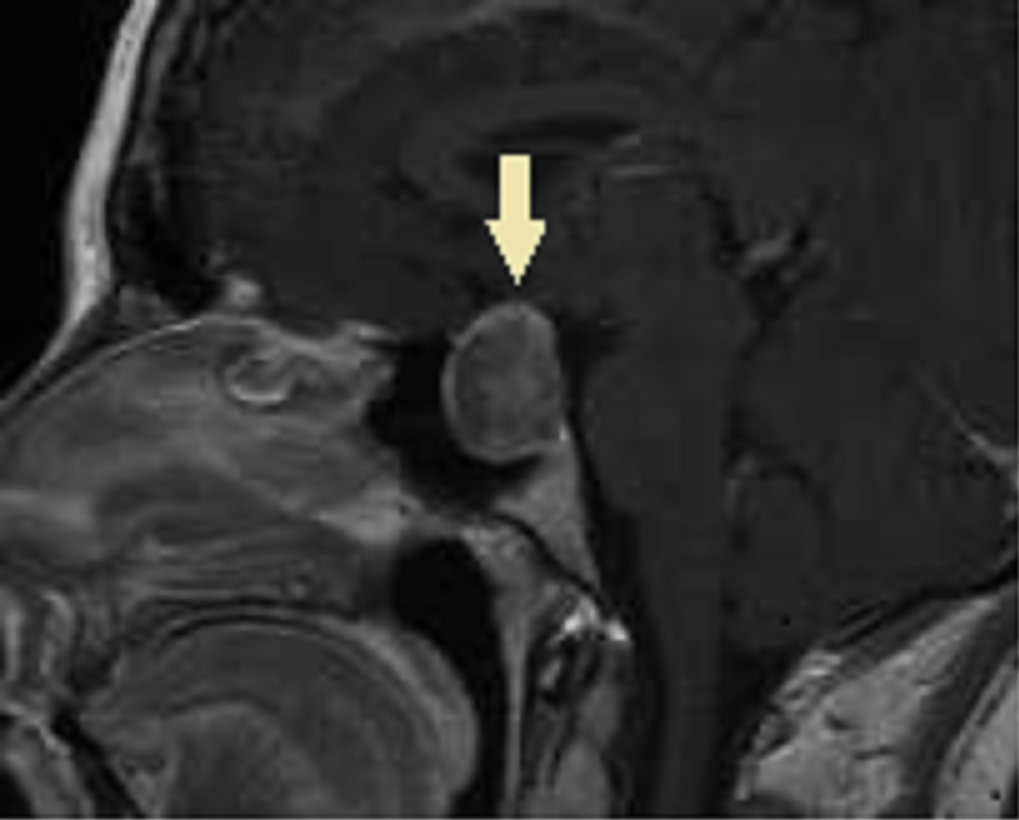
De hypofyse is een kleine klier van ongeveer 1 cm doorsnede die zich midden in het hoofd onder de hersenen bevindt. Deze klier scheidt tal van stuurhormonen af die de aanmaak van hormonen in klieren in het lichaam stimuleren zoals groeihormonen, geslachtshormonen, schildklierhormonen,…
Soms ontwikkelen zich tumoren in de hypofyse. Deze tumoren kunnen ontstaan uit het steunweefsel tussen het hypofyseklierweefsel en dan spreken we van een niet-secreterend adenoma. Deze tumoren worden meestal gediagnosticeerd n.a.v. uitval van het gezichtsveld. De behandeling van dit soort tumoren bestaat uit maximale chirurgie.
Soms ontstaan tumoren juist uit het klierweefsel en kan deze tumor overmatig veel stuurhormoon gaan aanmaken. Dit zijn de zogenaamde secreterende hypofyseadenomen. Deze tumoren kunnen aanleiding geven tot specifieke ziektebeelden zoals de ziekte van Cushing (teveel ACTH en dus vorming van cortisol), acromegalie (teveel groeihormoon), hyperthyroidie (teveel TSH en dus schildklierhormoon). De behandeling is individueel te bepalen maar vaak chirurgisch. Enkel in geval van prolactinomen wordt meestal een medicamenteuze therapie gestart.
Niet-secreterende hypofysetumoren kunnen aanleiding geven tot progressieve achteruitgang van het zicht met beperking van het gezichtsveld. Door groei van de tumor kan deze bedrukking van de oogzenuw veroorzaken wat het zicht meer en meer aantast of wat de oogmotoriek kan beïnvloeden. De oogarts kan met gezichtsveldmeting, foto’s van de oogzenuwen en onderzoek van de oogmotoriek vaststellen hoe ernstig de compressie van de oogzenuwen is, wat van belang is bij het uitstippelen van het behandeltraject. Bij grote niet-secreterende hypofysetumoren is er door de verdrukking van de normale hypofyse vaak een (volledige) uitval van de hypofysefunctie.
Bij secreterende hypofysetumoren is er overmatige aanmaak van stuurhormonen en dit kan leiden tot bv.
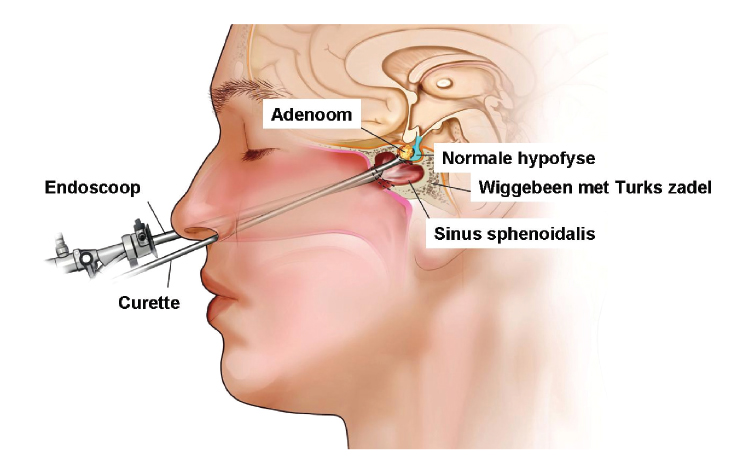
Ook bij dit type schedelbasistumoren zijn verschillende behandelingsstrategieën mogelijk: